Introducción
Tradicionalmente, la atención médica a las residencias geriátricas se ha llevado a cabo por médicos del ámbito privado con un soporte variable de la Atención Primaria según la región.
Los cambios socioculturales, demográficos y económicos han modificado progresivamente el perfil clínico de las personas que viven en las residencias geriátricas y sus demandas de atención sanitaria1.
Este cambio de perfil está caracterizado por un marcado grado de dependencia, un incremento en la complejidad clínica, en la carga de comorbilidades y la fragilidad, así como una mayor prevalencia de demencias1. De igual manera, la coexistencia de enfermedades crónicas genera polifarmacia, lo que aumenta el riesgo de reacciones adversas a medicamentos (RAM) e interacciones farmacológicas y es causa común de ingresos hospitalarios e incremento de mortalidad2.
En este entorno, y ante la necesidad de optimizar la atención médica de estas personas, en 2019 el equipo de Atención Primaria (EAP) de Tona y el servicio de geriatría del Hospital Universitari de la Santa Creu de Vic, con el respaldo de la Gerencia Territorial del Institut Català de la Salut (ICS GTCC), impulsaron un modelo de atención compartido a las residencias.
Se propuso un trabajo conjunto considerando que la visión específica y profunda de la geriatría, combinada con la perspectiva más longitudinal y global de la Atención Primaria, redundaría en beneficios para la atención integral de las personas residentes.
El Área Básica de Tona, situada en una región semirrural del interior de Catalunya, cuenta con tres residencias geriátricas que albergan un total de 200 personas, con un perfil que refleja lo descrito anteriormente: el 28,3% presenta un pronóstico vital de 1-2 años debido a enfermedad crónica avanzada; el 33,6% tiene un diagnóstico de demencia, y la mayoría presenta un grado de dependencia severa, con un índice de Barthel medio de 45 sobre 100 (sistemas de información ICS: indicadores residencias EAP Tona).
Se creó un equipo de atención residencial que constaba de dos médicos de familia, una enfermera de Atención Primaria y un geriatra. Este equipo ofrecía atención presencial a las residencias en días predefinidos de cada semana. La información asistencial se registraba a través del programa informático Estació Clínica Atenció Primària (ECAP), instalado en el ordenador del despacho médico de cada residencia.
La enfermera de Atención Primaria gestionaba la vacunación de las personas residentes y daba soporte a la enfermera de la residencia en curas complejas y valoración de patología urgente.
La planificación de la agenda médica la realizaba la enfermera de la residencia incluyendo visitas de seguimiento de patología crónica, primeras visitas de ingresos y valoración de patología aguda según las necesidades identificadas. Además, se programaban entrevistas con familiares, las cuales se llevaban a cabo de manera conjunta con enfermería.
Objetivo
Estandarizar y optimizar la atención médica a las personas que viven en residencias geriátricas con un modelo de atención médico compartido y adaptado al a complejidad3.
Objetivos específicos
- Conocer el estado de salud de la persona residente.
- Definir los objetivos terapéuticos con la persona residente y/o familia3.
- Disminuir derivaciones a urgencias hospitalarias.
- Disminuir los ingresos hospitalarios.
- Redactar un plan de intervención individual3.
- Reducir la polimedicación2,3.
- Asegurar una atención de calidad al final de vida4.
Método
En 2019 se inició la implementación de un modelo de atención compartido geriatría-Atención Primaria para dar asistencia médica a las residencias. El equipo residencial para abordar la complejidad de las necesidades de las personas residentes y homogenizar su atención diseñó un protocolo de atención geriátrica basado en el modelo de atención a personas frágiles, con cronicidad compleja o avanzada (MACA) 2020 del Departamento de Salud de Catalunya3.
Nuestro protocolo tiene los siguientes puntos:
- Valoración geriátrica integral en el momento del ingreso.
- Revisión del plan de medicación.
- Redacción del plan de intervención individual compartido (PIIC).
- Seguimiento de patología crónica.
- Provisión de atención durante las crisis.
- Garantía de calidad en la atención al final de la vida.
Valoración geriátrica integral en el momento del ingreso3
Se hizo una valoración clínica, funcional, cognitiva, emocional y nutricional para tener un diagnóstico situacional de la persona.
Se identificaron los/las pacientes con pronóstico vital limitado (1-2 años), empleando la herramienta NECPAL-CCOMS-ICO®. Este cuestionario, disponible en el ECAP, evalúa indicadores clínicos y la necesidad o solicitud de cuidados exclusivamente paliativos. Incluye una pregunta dirigida al clínico sobre si le sorprendería que la persona falleciera en los próximos 12 meses. Si la respuesta es positiva, significa que tiene enfermedad crónica avanzada y hay necesidad de atención paliativa5.
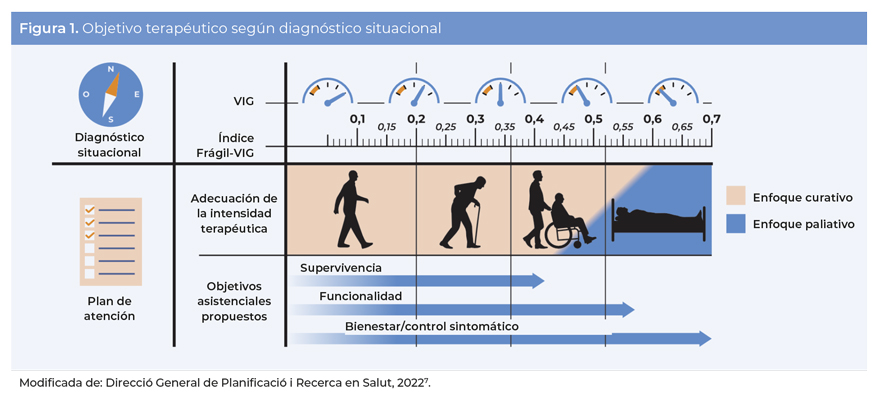
Se propuso el objetivo terapéutico3 de cada persona residente evaluando el diagnóstico situacional3 y la calidad de vida. Se utilizaron la escala de Barthel para la valoración del nivel de dependencia y el Índice Frágil-VIG para el grado de fragilidad. El grado de fragilidad es un buen predictor de la expectativa de vida, ya que refleja el nivel de vulnerabilidad de la persona ante factores estresantes debido a mecanismos compensatorios limitados6.
Clasificación de los objetivos terapéuticos según el diagnóstico situacional3:
- Supervivencia: para pacientes con buena calidad de vida, intensidad terapéutica máxima y cuyos objetivos de control en patología crónica son los mismos de la población general.
- Mantenimiento de la funcionalidad: para pacientes frágiles con muchas comorbilidades, limitaciones en las actividades de la vida diaria y expectativa vital limitada, pero no en situación de final de vida. Se limita la intensidad terapéutica, en los controles de patología crónica no se buscan objetivos clínicos y se prioriza mantener la funcionalidad. Debido a la mayor vulnerabilidad de estos usuarios se procura la reducción de la polifarmacia (pauta de cinco o más fármacos administrados de forma crónica).
- Control sintomático: para pacientes con mala calidad de vida, alta fragilidad y esperanza de vida muy limitada (1-2 años); se priorizan las terapias de control de síntomas y los tratamientos poco invasivos.
Véase en la figura 1 el objetivo terapéutico de cada persona según el diagnóstico situacional7.
Con el objetivo de dar una respuesta adecuada a las necesidades de cada persona, se proponía un nivel de asistencial3 en caso de descompensación clínica. El nivel asistencial se definía según su situación basal, el objetivo terapéutico y el consenso del paciente y la familia3.
Niveles asistenciales en nuestra zona: urgencias del hospital de agudos, ingreso en un centro de cuidados intermedios, hospitalización domiciliaria y manejo en la residencia.
Realización del plan de intervención individual compartido3
El PIIC es un documento que recoge toda la información social y de salud importante y tiene las recomendaciones de actuación en caso de descompensación o crisis. Este registro está en la historia clínica compartida (HCC) y puede ser consultado por los servicios de urgencias hospitalarias y los servicios sanitarios de atención telefónica urgente.
Se hizo el PIIC de cada persona residente juntamente con esta, si era competente, la familia y la enfermera de la residencia.
Revisión del plan de medicación7,8
El objetivo principal de la revisión del plan terapéutico es adecuar los tratamientos crónicos para minimizar los riesgos asociados a la polifarmacia, previniendo efectos secundarios e interacciones medicamentosas.
En el momento del ingreso se revisó la medicación de cada persona usuaria mediante el modelo de prescripción centrada en la persona (PCP)7. Este método esta alineado con los modelos de atención a la cronicidad propuestos por instituciones nacionales, como el documento de atención a la cronicidad compleja del Departament de Salut de Catalunya (Model d’atenció per a les persones fràgils, amb cronicitat complexa i avançada)3, e internacionales, como la guía de atención a la multimorbilidad del National Institute of Health and Care Excellence (Multimorbidity: clinical assessment and management (NICE)9.
Se hizo una armonización del plan terapéutico con el diagnóstico situacional de la persona, su índice de fragilidad y el objetivo terapéutico7,8.
En pacientes con objetivo de mantener funcionalidad y control sintomático, se priorizó la reducción de polifarmacia para evitar riesgos, siguiendo las recomendaciones de los criterios STOPP/START2 y los documentos de las sociedades científicas cuando los había (2018 ESC/ESH Guidelines for the Management of Arterial Hypertension10 y Older Adults: Standards of Medical Care in Diabetes-202111).
Se dividió la medicación en preventiva, terapéutica y sintomática2 y se valoró cada fármaco en relación a la situación actual del paciente. Se valoraba si tenía indicación y generaba beneficio o, por el contrario, debido a cambios clínicos del paciente, podía ser un fármaco inapropiado2.
Siguiendo estos parámetros, se propuso la retirada de medicación de prevención primaria en pacientes con esperanza de vida muy limitada y se hizo una valoración individualizada de la medicación de prevención secundaria7.
La revisión se llevó a cabo con el soporte de la farmacéutica de Atención Primaria, y los cambios o retirada de medicación, con el consenso del paciente y/o familia.
Junto con la enfermera de la residencia, se hizo también una revisión regular de hipnóticos y antipsicóticos, medicamentos muy comunes en este grupo de pacientes, con el objetivo de evaluar la posibilidad de disminuir su administración o suspenderla, si era posible12.
Colaboración con las familias de las personas residentes
Se hicieron entrevistas periódicas con las familias. La primera al ingreso y las siguientes para consensuar el objetivo terapéutico, el nivel asistencial en crisis y la estrategia del final de vida, y para informar de cambios clínicos en la situación del residente.
Seguimiento de patologías crónicas
Se hicieron visitas de seguimiento de las enfermedades crónicas y controles analíticos ajustados a los objetivos terapéuticos de cada persona.
Atención a las crisis
Se priorizó que la primera valoración médica, ya fuera presencial o telefónica, la hiciera el equipo residencial o el equipo de guardia del centro de Atención Primaria. La decisión sobre qué intervención llevar a cabo en la descompensación se basó en el criterio médico, la gravedad de la crisis, el objetivo terapéutico y el nivel asistencial anotados en el PIIC.
Se dio preferencia a la atención longitudinal y coherente con la situación global de la persona y sus voluntades.
Garantizar la calidad de atención al final de vida3,4
Se priorizaron los tratamientos de confort en pacientes en final de vida y se respetó el lugar donde ser atendido, según los deseos de la persona residente y su familia.
La creación del modelo de atención geriátrica impulsó un trabajo más coordinado entre las distintas residencias y activó la relación entre ellas. Para promover la relación entre centros, se creó el equipo de residencias, compuesto por la enfermera referente de Atención Primaria, las enfermeras de los centros residenciales y los tres médicos. Este grupo hizo tres reuniones anuales en el centro de Atención Primaria para proponer objetivos asistenciales comunes, organizar formaciones y poner en común contextos clínicos complejos y vicisitudes cotidianas.
Desde el equipo de geriatría se ofreció a los médicos de Atención Primaria de las residencias participar en las sesiones clínicas online de geriatría.
Evaluación pendiente
Este proyecto se implementó como respuesta a una necesidad asistencial, ante el aumento de complejidad de las personas usuarias y la escasez de personal médico en las residencias, sin una planificación de estudio previa. Debido al impacto de la pandemia de la COVID-19 en los centros residenciales, el cambio en el modelo de atención residencial y la evolución favorable del proyecto, se consideró necesario evaluar su impacto en la salud.
Para evaluar los resultados, se han diseñado los siguientes indicadores: número de PIIC redactados, número de derivaciones hospitalarias, número de ingresos hospitalarios, número de pacientes que han muerto en el lugar de preferencia con medicación de confort, porcentaje de polimedicación y número de personas usuarias con índice fragilidad calculado. A fecha de hoy, queda pendiente la valoración de resultados.
Agradecimientos
A las instituciones implicadas: Residència El Casal de Tona, Residència Hotel-Prudenci de Tona, Residència Lantus de Tona, Hospital Universitari de la Santa Creu de Vic, Equip de Atenció Primària de Tona.
Financiación
La financiación fue a cargo de la Gerència Territorial del Institut Català de la Salut.
Conflictos de interés
Las personas autoras declaran que no existen conflictos de interés.




OVIDIO ALEJANDRO TORRES RODRIGUEZ
14-12-24
El documento hace referencia a la correlación en la atención medica geriátrica en atención primaria , debido a al aumento del envejecimiento en la poblacional y por problemas derivado de la dependencia en este grupo etario. La importancia de existencia de un plan y objetivos concretos para la disminución de hospitalizaciones, cuidados paliativos y control de medicación de dichos pacientes. La relación multidisciplinar entre personal sanitario y familia como aspecto clave en el manejo geriátrico. Existen retos y metas futuras relacionadas con los recursos disponibles tanto humanos como institucionales para una atención mas integral a dichos pacientes. Modelo en pleno crecimiento y con gran posibilidad de evolución en el futuro.